Parkinson
“De Volta para o Futuro” foi um filme que teve duas sequências (De Volta para o Futuro II e III) e fez muito sucesso na década de 80 e estrelou o artista Michael J. Fox. Além de ser um artista de muito sucesso em Hollywood, Michael J. Fox teve doença de Parkinson em 1991, o que veio a interromper sua carreira. Longe de se render à doença, ele criou uma fundação para a pesquisa da doença e devido ao seu contínuo apoio à causa da doença de Parkinson, o Instituto Karolinska da Suécia (uma das maiores e melhores faculdades de medicina da Europa)




Parkinson | Tratamento com estimulação cerebral
A despeito do avanço das pesquisas médicas, não se conhece muito bem o que causa a doença de Parkinson, mas entende-se como a doença afeta os movimentos do corpo.
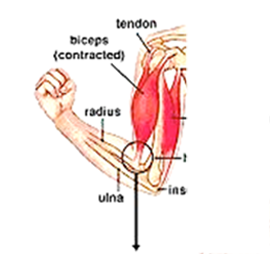
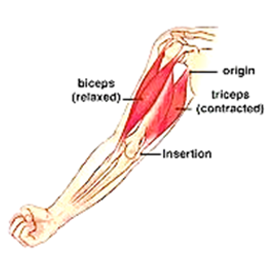
Todo movimento depende de uma adequada sincronia entre os diversos músculos envolvidos na ação. Assim, quando um determinado músculo se contrai, outro músculo precisa relaxar para que o braço se movimente de forma suave e harmônica.
Por exemplo, para fletir o antebraço é preciso contrair o bíceps ao mesmo tempo que o tríceps é relaxado (veja a figura). Ao contrário, para se extender o antebraço é preciso contrair o tríceps ao mesmo tempo que o bíceps é relaxado. Na doença de parkinson este processo de contração e relaxamento está prejudicado, causando dois sintomas principais: a rigidez e o tremor.
O que é a doença de Parkinson?
A doença de Parkinson é uma afecção do sistema nervoso central que acomete principalmente o sistema motor. É uma das condições neurológicas mais freqüentes e sua causa permanece desconhecida. As estatísticas disponíveis revelam que a prevalência da doença de Parkinson na população é de 150 a 200 casos por 100.000 habitantes e a cada ano surgem 20 novos casos por 100.000 habitantes. Os sintomas motores mais comuns são: tremor, rigidez muscular, acinesia e alterações posturais. Entretanto, manifestações não motoras também podem ocorrer, tais como: comprometimento da memória, depressão, alterações do sono e distúrbios do sistema nervoso autônomo.
A doença de Parkinson é uma condição crônica. A evolução dos sintomas é usualmente lenta mas é variável em cada caso. A doença de Parkinson é a forma mais freqüente de parkinsonismo. O termo parkinsonismo refere-se a um grupo de doenças que podem ter várias causas e que apresentam em comum os sintomas descritos acima em combinações variáveis, associados ou não a outras manifestações neurológicas. A doença de Parkinson é também chamada de parkinsonismo primário porque é uma doença para a qual nenhuma causa conhecida foi identificada. Por outro lado, diz-se que um parkinsonismo é secundário naqueles casos em que uma causa pode ser identificada. Cerca de 75% de todas as formas de parkinsonismo correspondem à forma primária.
Sintomas iniciais
Os primeiros sintomas da doença de Parkinson têm início de modo quase imperceptível o que faz com que o próprio paciente não consiga identificar o início preciso das primeiras manifestações. Muitas vezes, amigos ou familiares são os primeiros a notar as primeiras mudanças. O primeiro sinal pode ser um ou mais dos seguintes:
– Ssensação de cansaço ou mal-estar no fim do dia
– Caligrafia menos legível ou com tamanho diminuído
– Fala monótona e menos articulada
– Depressão ou isolamento sem motivo aparente
– Lapsos de memória, dificuldade de concentração e irritabilidade
– Dores musculares, principalmente na região lombar
– Um dos braços ou uma perna movimenta-se menos do que a do outro lado
– A expressão facial perde a espontaneidade
– Diminuição da freqüência dos pisos movimentos tornam-se mais vagarosos, a pessoa permanece por mais tempo em uma mesma posição.
MANIFESTAÇÕES CLÍNICAS: SINTOMAS MOTORES
Tremor
É o sintoma mais freqüente e o que mais chama a atenção embora não seja o mais incapacitante. Para a maioria dos pacientes, o tremor é o principal motivo que os leva a procurar, pela primeira vez, ajuda médica. O tremor apresenta-se de forma característica: é rítmico, relativamente lento quando comparado com outros tipos de tremor (4 a 7 ciclos por segundo) e ocorre principalmente quando o membro está em repouso. Quando o paciente movimenta um membro, o tremor ali presente cessa de imediato para retornar logo após o fim do movimento. No início da doença, o tremor ocorre em um lado e assim permanece por períodos variáveis de tempo. Após algum tempo, o outro lado também é acometido podendo aparecer na cabeça, mandíbula, lábio, queixo e nos membros inferiores. Situações de estresse emocional ou a sensação de ser observado aumentam visivelmente a intensidade do tremor. Por outro lado, durante estado de relaxamento ou durante o sono, o tremor desaparece por completo.
Rigidez
A rigidez muscular decorre do aumento da resistência que os músculos oferecem quando um segmento do corpo é deslocado passivamente. Em outras palavras: para cada grupo de músculos existem outros que possuem atividade oposta, chamados músculos antagonistas. Dessa forma, quando um músculo é ativado para realizar determinado movimento, em condições normais seu antagonista é inibido para facilitar esse movimento. Na doença de Parkinson, essa inibição não é feita de modo eficaz pois alguns comandos originados do cérebro chegam aos músculos de modo alterado. Como conseqüência, os músculos tornam-se mais tensos e contraídos e o paciente sente-se rígido e com pouca mobilidade. Quando determinado membro é deslocado passivamente pelo examinador, pode-se sentir, superpostos à rigidez, curtos períodos de liberação rítmicos e intermitentes, fenômeno que recebe o nome de sinal da roda denteada.
Acinesia e Bradicinesia
O termo acinesia refere-se à redução da quantidade de movimento enquanto que bradicinesia significa lentidão na execução do movimento. O paciente apresenta redução da movimentação espontânea em todas as esferas. A mímica facial torna-se menos expressiva, transmitindo com menor intensidade sentimentos e emoções que, por sua vez, mantém-se preservados. A caligrafia torna-se menos legível e de tamanho reduzido, fenômeno conhecido por micrografia. As atividades diárias, antes realizadas com rapidez e desembaraço, são agora realizadas com vagar e à custa de muito esforço. O paciente anda com passos mais lentos e pode apresentar alguma dificuldade para equilibrar-se. A postura geral do paciente modifica-se: existe predominância dos músculos flexores de modo que a cabeça permanece fletida sobre o tronco, este sobre o abdômen e os membros superiores são mantidos ligeiramente à frente com os antebraços fletidos na altura do cotovelo.
Manifestações clínicas: Sintomas não motores
Além dos sintomas motores, muitas outras manifestações podem ocorrer e podem ser tratadas com medicação apropriada. A intensidade desses sintomas é variável em cada caso e podem ou não aparecer em determinado paciente. Entretanto, em alguns casos, constituem motivo de grande desconforto e não devem ser deixados de lado pois sua resolução muitas vezes é possível com medidas médicas adequadas. Alguns desses sintomas serão descritos a seguir.
Depressão
Sintomas depressivos ocorrem em 40-50% dos pacientes parkinsonianos. Embora considerada como reativa a uma condição que limita a atividade normal, pacientes com doença de Parkinson costumam ter depressão mais freqüentemente se comparados a pacientes portadores de outras doenças ainda mais incapacitantes. Além disso, em número considerável de casos, a depressão inicia-se antes mesmo do aparecimento dos sintomas clássicos, em um momento em que não há qualquer evidência de incapacidade.
Em alguns pacientes, a depressão pode se acompanhar de ansiedade e, mais raramente, de episódios de agitação. A intensidade dos sintomas depressivos pode variar desde quadros leves até aqueles mais graves em que a depressão torna-se o sintoma mais importante e um dos fatores determinantes de incapacidade. Nesses casos, o tratamento específico com medicamentos antidepressivos é fundamental para o controle dos sintomas.
Alterações emocionais também são comuns. Pacientes podem sentir-se inseguros e temerosos quando submetidos a alguma situação nova. Podem evitar sair ou viajar e muitos tendem a retrair-se e evitar contatos sociais. Alguns perdem a motivação e tornam-se excessivamente dependentes dos familiares.
Distúrbios do sono
Constituem um dos problemas mais comuns. Compreendem uma ampla gama de sintomas que incluem: dificuldade em conciliar o sono, freqüentes despertares durante a noite, sonhos “reais” (em que o paciente tem dificuldade em distinguir o sonho da realidade) e pesadelos. Uma das observações mais comuns é a inversão do ciclo vigília-sono em que o paciente “troca o dia pela noite”. Esse fenômeno ocorre lentamente como resultado de uma combinação de fatores (que incluem freqüentes cochilos durante o dia e dificuldade progressiva para dormir à noite) que se auto-perpetuam e culminam em importante inversão do ciclo. Outras vezes, ocorrem movimentos bruscos (pequenos pulos ou movimentos rápidos com os membros) chamados mioclonias que podem ser normais quando ocorrem raramente. Na doença de Parkinson, essa mioclonias podem ser mais freqüentes e intensas e acordar o cônjuge e mesmo o próprio paciente.
O tratamento dos vários distúrbios do sono vai depender de uma série de fatores como idade, tipo específico de sintoma e o quadro clínico do paciente. Medicamentos indutores do sono ou antidepressivos (lembre-se de que a depressão é uma das causas de insônia) podem ser usados. A levodopa, ao mesmo tempo em que pode melhorar a qualidade do sono, por proporcionar maior mobilidade, pode ser um dos fatores na produção de mioclonias e sonhos “reais”.
Distúrbios cognitivos
A maior parte dos pacientes com doença de Parkinson não apresenta declínio intelectual. Isso significa que a capacidade de raciocínio, percepção e julgamento encontram-se intactas. Entretanto, alguns pacientes relatam dificuldades com a memória (geralmente na forma de “brancos” momentâneos), cálculos e em atividades que requerem orientação espacial. Tais alterações podem ocorrer em qualquer estágio da doença mas tendem a ser mais intensas nas fases mais adiantadas e nos pacientes mais idosos. Por outro lado, demência franca pode ocorrer em cerca de 20% dos pacientes mas, quando ocorre no início da doença, deve-se levar em conta a possibilidade de outros diagnósticos que não a doença de Parkinson.
Muitas vezes, a própria medicação antiparkinsoniana pode contribuir para a produção de alterações mentais. Por exemplo, os anticolinérgicos (grupo de drogas ainda largamente usado principalmente contra o tremor) podem resultar em distúrbios de memória e, em casos mais graves, confusão mental e alucinações. Esses sintomas ocorrem mais freqüentemente em pacientes mais idosos que, em geral, não devem fazer uso desse tipo de medicação. A própria levodopa, bem como os agonistas da dopamina e a amantadina também podem, em alguns casos, desencadear reações semelhantes. Felizmente, todos esses sintomas desaparecem quando o medicamente é suspenso ou as doses são reduzidas.
Distúrbios da fala
A doença de Parkinson, em virtude da localização predominantemente subcortical do processo degenerativo, não produz alterações da linguagem no que diz respeito aos mecanismos de expressão e compreensão da palavra falada e/ou escrita. Dessa forma, as afasias não fazem parte do rol de sintomas que podem acometer o parkinsoniano. Além disso, alguns pacientes podem não apresentar qualquer alteração da fala, seja em relação ao volume de emissão da voz ou à entonação e melodia do fraseado.
Em outros, entretanto, a fala pode estar afetada de modo característico. Tais alterações podem ocorrer no início da doença mas raramente constituem o primeiro sintoma. A primeira manifestação é percebida geralmente por amigos ou familiares que referem dificuldade na compreensão da palavra falada, principalmente ao telefone. A voz torna-se mais fraca, o volume de voz diminui e pode haver certa rouquidão.
Dificuldade na articulação constitui sintoma freqüente em todas as fases da doença, mas pode ser bastante incapacitante nas fases mais avançadas, ou naqueles pacientes nos quais a voz é mais exigida como professores e atores, por exemplo.
Outra característica marcante é o que se denomina fala monótona: as frases são emitidas de modo constante, pausado, com a perda da entonação e cadência naturais que conferem à fala sua musicalidade e capacidade de expressão emocional.
Alguns pacientes tendem a acelerar o ritmo da fala de modo a encurtar o tempo de emissão de uma frase, embaralhando as palavras e dificultando sua compreensão. A essa alteração do ritmo pode-se associar a palilalia, que consiste na repetição de uma sílaba ou palavra uma ou várias vezes, no meio ou no fim de uma frase. Outros pacientes, por sua vez, apresentam significativa redução da velocidade da fala.
Embora a medicação antiparkinsoniana possa reverter algumas dessas dificuldades, a terapia de voz resulta em evidente benefício e deve ser estimulada.
Cialorréia
Ao contrário do que antes se imaginava, o acúmulo de saliva na boca não decorre de aumento de produção de saliva (embora em alguns pacientes isso possa ocorrer) mas de maior dificuldade em degluti-la. Em condições normais, engole-se saliva automaticamente à medida que vai sendo produzida. Na doença de Parkinson, esse comportamento motor automático (assim como vários outros) deixa de ser realizado, o que leva a acúmulo de saliva, que pode escorrer pelo canto da boca. Medicações anticolinérgicas (que inibem a acetilcolina) costumam ser benéficas nesses casos.
Distúrbios respiratórios
Dificuldade para respirar ou falta de ar após pequenos esforços podem ser sinais de comprometimento cardíaco ou pulmonar. Entretanto, esses mesmos sintomas podem ocorrer como resultado de rigidez e/ou acinesia dos músculos da parede torácica que dificultam a expansão dos pulmões. Nesses casos, um ajuste da medicação antiparkinsoniana deve melhorar o problema.
Por outro lado, a própria levodopa pode causar movimentos anormais nos músculos respiratórios e causar desconforto semelhante, geralmente acompanhado de ruídos respiratórios. Esses sintomas são controlados com pequenas reduções nas doses de levodopa.
Dificuldades urinárias
Podem ocorrer disfunções urinárias como resultado da própria doença ou pela ação de alguns medicamentos. A parede da bexiga pode tornar-se rígida e sua contrações são mais lentas. Medicamentos anticolinérgicos podem precipitar dificuldades urinárias ou agravar disfunções preexistentes.
Podem aparecer de várias formas: urgência urinária (necessidade imperiosa de urinar, muitas vezes sem tempo de chegar ao banheiro), freqüência aumentada de micções, esvaziamento incompleto da bexiga ou dificuldade em iniciar a micção. Patologias locais próprias de idade mais avançada, tais como, aumento da próstata no sexo masculino e flacidez dos músculos pélvicos no sexo feminino, podem contribuir para agravar esses sintomas.
Tontura e queda de pressão arterial
Sensação de cabeça vazia ou de tonturas vagas, geralmente associada a escurecimento visual quando o paciente se levanta podem ser sinais de queda de pressão arterial dependente da postura (a que se dá o nome de hipotensão ortostática ou hipotensão postural). Existem várias causas para o seu aparecimento e as principais são:
– efeito de medicamentos (levodopa, agonistas da dopamina, alguns antidepressivos, tranqüilizantes, antihipertensivos, diuréticos
– desidratação (principalmente em pacientes mais idosos), diabetes e estados de desnutrição
– doença cardíaca associada
– ação da própria doença de Parkinson
O tratamento da hipotensão postural vai depender da(s) causa(s) específica(s) que for(em) diagnosticada(s). Se houver suspeita de que algum determinado medicamento possa ser a causa, sua dose deve ser reduzida ou o medicamento suspenso. A suplementação de sal na dieta e o uso de medicamentos específicos para evitar quedas importantes da pressão costumam dar bons resultados.
Dores e outras sensações anormais
A doença de Parkinson é uma afecção essencialmente motora. Entretanto, é comum o aparecimento de dores musculares em várias regiões do corpo. As áreas mais afetadas são os ombros, braços, membros inferiores e região lombar. Muitas vezes o sintoma que mais incomoda é uma sensação de fadiga muscular que piora em determinadas posições. A explicação mais comum leva em conta a ação do tremor e da rigidez que resultam em aumento da atividade muscular. Por outro lado, essas sensações dolorosas podem ocorrer mesmo quando os sintomas motores são mínimos – o que sugere a existência de outros mecanismos envolvidos. Em alguns casos, sensações dolorosas podem se manifestar meses antes do aparecimento dos primeiros sintomas.
Uma das formas mais conhecidas de sintomas dolorosos na doença de Parkinson são as câimbras. Câimbras nos pés ocorrem geralmente pela manhã (câimbras matinais) ou durante a noite – o que pode acordar o paciente. Câimbras nos pés podem também aparecer durante o caminhar e dificultar a marcha pois os músculos da panturrilha e dos pés entram em espasmo e curvam o pé em arco, com os artelhos em garra. Em alguns pacientes, câimbras nos pés durante o caminhar podem constituir os primeiros sintomas da doença. Mais raro é o aparecimento de câimbras em uma ou ambas as mãos, principalmente durante a realização de movimentos finos.
Alguns pacientes relatam dores musculares na região do ombro e do pescoço, ou mesmo dores de cabeça, relacionadas à rigidez da musculatura cervical. Mais comum é a queixa de dor lombar em pacientes que apresentam alterações posturais com flexão do tronco para a frente. São dores geralmente relacionadas à posição, uma vez que melhoram quando o paciente procura assumir postura mais ereta e tendem a piorar enquanto sentado.
Além das dores musculares, outras sensações desagradáveis podem ocorrer. Sensações de frio em uma ou mais extremidades podem ser muito incômodas. Acometem geralmente os pés ou as mãos mas podem ser internas – geralmente associadas ao trato gastrintestinal. Mais comum é a sensação de calor ou queimação em uma ou mais extremidades ou mesmo referidas como sendo no esôfago ou estômago. As sensações térmicas anormais são variáveis em um mesmo paciente e podem desaparecer por longos períodos de tempo. Geralmente são mais intensas nos períodos em que os sintomas motores também estão piores.
Os mecanismos envolvidos na produção de dor e sensações térmicas anormais em pacientes parkinsonianos não são totalmente conhecidos. De modo geral não há necessidade de medicação analgésica. Quando relacionadas a flutuações motoras, podem responder ao ajuste da medicação antiparkinsoniana. Dores musculares relacionadas a alterações da postura melhoram com fisioterapia e reeducação postural. Câimbras matinais nos pés podem ser controladas com o uso de levodopa de liberação lenta ou com injeções locais de toxina botulínica.
Tratamento farmacológico
Embora, até o presente, não exista cura para a doença de Parkinson, estão disponíveis alguns medicamentos capazes de melhorar significativamente a maioria dos sintomas. A escolha do medicamento vai depender das condições de cada paciente: idade, sintomas predominantes e estágio da doença são alguns dos fatores que o médico deve levar em conta na hora de planejar o tratamento. Os principais medicamentos são os seguintes:
Levodopa
A levodopa é a droga mais eficaz para o alívio dos sintomas parkinsonianos, mas nem sempre ela deve ser administrada no início da doença. Nessa fase, a maioria dos especialistas prefere iniciar o tratamento com medicamentos menos potentes e reservar a levodopa para as fases mais avançadas. A levodopa é um aminoácido cujo nome químico é 3,4- dihidroxi-fenilalanina. É uma substância precursora da dopamina, pois quando sofre a ação da enzima dopa-descarboxilase dá origem à dopamina. Portanto, a administração de levodopa aumenta os níveis de dopamina no cérebro.
A levodopa é rapidamente absorvida na porção proximal do intestino delgado. Alguns fatores como a redução da motilidade do estômago e a ingestão de alimentos ricos em proteínas, próxima do horário da tomada da medicação, podem retardar ou mesmo reduzir a absorção da levodopa. Parte da levodopa é metabolizada em dopamina antes de conseguir atingir o cérebro. A enzima responsável por essa transformação é a dopa-descarboxilase. Por esse motivo, a levodopa é sempre administrada em conjunto com uma substância que inibe a dopa-descarboxilase. Os medicamentos à base de levodopa disponíveis no mercado já vêm associados a um inibidor da dopa-descarboxilase. Existem dois inibidores utilizados clinicamente: carbidopa e benserazida.
Em geral, após 20 a 30 minutos da tomada da medicação, o efeito antiparkinsoniano começa a aparecer. Alguns fatores, como a dieta, podem retardar o início do efeito terapêutico. A duração do efeito de cada dose também é variável e depende, entre outros fatores, do estágio da doença. Nas fases iniciais, quando ainda existem células cerebrais capazes de funcionar como “depósitos”, e armazenar a dopamina produzida pela levodopa, cada dose pode ser eficaz durante mais de 6 horas de modo que duas a três tomadas por dia podem ser suficientes para o controle dos sintomas.
Nos primeiros 4-5 anos de tratamento com levodopa, os sintomas podem ser bem controlados com relativa facilidade. Após esse período, muitos pacientes começam a experimentar complicações do tratamento. À medida que a doença progride, e mais células cerebrais degeneram, o cérebro perde a capacidade de armazenamento de dopamina e a duração do efeito torna-se progressivamente menor. Observa-se então o fenômeno de “deterioração do fim da dose”, em que os sintomas voltam a aparecer antes da próxima tomada da medicação. Quando isso ocorre, o médico geralmente reduz o intervalo entre as doses de modo a adequar o paciente a essa nova situação. O tempo de benefício vai sendo encurtado progressivamente ao longo do tempo, ocasião em que outras drogas devem ser utilizadas para potencializar a ação da levodopa.
Outra complicação da levodopaterapia é representada pelo aparecimento de discinesias, que são movimentos involuntários anormais de natureza contínua, em forma de dança, que podem acometer os membros, tronco ou face e lembram os movimentos da coréia.
Distúrbios psiquiátricos na forma de alucinações podem ocorrer, principalmente quando doses mais altas são utilizadas. As alucinações são quase sempre visuais, como por exemplo a percepção visual de pessoas estranhas, ou de pessoas já falecidas dentro de casa. São também comuns os delírios, que são idéias ou crenças falsas e sem qualquer embasamento lógico que são interpretadas como verdadeiras.
Náuseas e vômitos podem ocorrer no início do tratamento. Podem ser evitados com o uso de doses pequenas no início e com aumento gradual. Outras vezes, o uso de um antiemético pode ser necessário.
Agonistas da dopamina
São substâncias que têm ação semelhante à dopamina. Diferem da levodopa por não necessitarem de transformação enzimática para serem ativas. São medicações bastante úteis tanto nas fases iniciais em monoterapia (tratamento com um só medicamento), como também nas fases mais avançadas em associação com a levodopa. O efeito farmacológico dos agonistas tem como base sua ação nos chamados receptores da dopamina. Esses receptores, localizados nas células do estriado, são diretamente influenciados pela dopamina que normalmente é produzida na substância negra. Quando ativados por um agonista, esses receptores respondem de maneira semelhante de modo que a função motora pode ser restabelecida a partir desse modo alternativo de estimulação. Uma das grandes vantagens dos agonistas é o maior tempo de duração do efeito de cada dose. Sua utilização nas fases iniciais pode protejer o cérebro contra algumas complicações tardias do tratamento com levodopa ou retardar seu aparecimento.
Os principais agonista utlilizados são o pramipexol, ropinirol, apomorfina e rotigotina. A única substância disponível atualmente no Brasil é o pramipexol.
Inibidores da MAO-B
A enzima monoamino-oxidase-B (MAO-B) ocorre principalmente no cérebro e age na transformação da dopamina em seu metabólito, o ácido homovanílico. É portanto, uma das enzimas responsáveis pela remoção natural da dopamina após ter sido utilizada pelo seu receptor. Drogas inibidoras da MAO-B, como a selegilina, atuam reduzindo a velocidade de remoção da dopamina, aumentando seu tempo de vida útil e elevando os níveis de dopamina. O efeito sintomático obtido com a selegilina é discreto mas muitas vezes suficiente para o controle dos sintomas iniciais da doença. Quando administrado em conjunto com a levodopa, pode potencializar sua eficácia, aumentando a duração do efeito antiparkinsoniano. Deve ser administrada na primeira parte do dia em uma ou duas tomadas. Quando administradas à noite, podem causar insônia.
Durante alguns anos, levou-se seriamente em consideração que a selegilina poderia agir como agente neuroprotetor, prevenindo ou ao menos retardando a progressão da doença. Essa idéia surgiu do conhecimento de que o metabolismo da dopamina produzia radicais livres. Como conseqüência, a redução desse metabolismo induzida pela selegilina poderia contribuir para menor produção desses radicais livres. Entretanto, estudos detalhados envolvendo centenas de pacientes durante quase uma década não conseguiram provar essa hipótese.
Inibidores da COMT
Outra enzima importante no metabolismo da dopamina é a catecol-O-metil-transferase (COMT). Ocorre tanto no cérebro quanto fora dele e é responsável, junto com a MAO-B, pela remoção de dopamina. Entretanto, essa enzima atua também sofre a levodopa, transformando-a em 3-O-metildopa, uma substância sem efeito terapêutico. Dessa forma, parte da levodopa é perdida pois somente a porção restante vai entrar no cérebro e ser transformada em dopamina. Medicamentos que inibem a COMT, como a tolcapona e a entacapona são utilizados para aumentar a eficácia da levodopa nas fases em que ocorrem oscilações importantes do efeito terapêutico. Existem algumas diferenças entre as duas drogas disponíveis. Enquanto que a tolcapona atua tanto fora como dentro do cérebro, a entacapona atua apenas fora do cérebro. Tal diferença não implicaria, por si só, na determinação da eficácia de cada uma dessas drogas, uma vez que o passo realmente importante a ser inibido situa-se fora do cérebro. Entretanto, as observações até o presente sugerem eficácia ligeiramente menor da entacapona.
Por outro lado, o relato de raras complicações hepáticas, após o uso de tolcapona tornou seu uso menos disseminado e reservado apenas a situações específicas. Outros efeitos colaterais dessa classe de medicamentos relacionam-se ao aumento da atividade da dopamina (aumento de discinesias, alucinações e queda da pressão arterial) de modo que seu uso deve ser sempre acompanhado de redução da dose de levodopa.
Diarréia tem sido observada em pequena porcentagem de pacientes que utilizam esses medicamentos e obriga, quase sempre, a sua retirada.
Amantadina
Originalmente uma droga antiviral, teve sua ação antiparkinsoniana descoberta por acaso. Apresenta ação apenas moderada e tem sido ainda hoje bastante utilizada nas fases iniciais da doença. Seu perfil farmacológico é curioso, tendo sido considerada durante muitos anos apenas como tendo leve ação anticolinérgica e dopaminérgica. Atualmente, sabe-se que a amantadina atua também como antagonista de receptores excitatórios. Tais receptores existem normalmente em várias regiões do cérebro e respondem a determinados neurotransmissores excitatórios como o glutamato. Em determinadas situações, essa transmissão excitatória torna-se exagerada, podendo levar a dano celular em um processo denominado excitotoxicidade. O uso da amantadina ampliou-se nos últimos anos como adjuvante nos casos de flutuações motoras importantes e há quem defenda a possibilidade de que possa atuar como droga neuroprotetora.
Efeitos colaterais da amantadina incluem alterações vasculares periféricas na forma de manchas cutâneas nas pernas (livedo reticular), inchaço nas pernas, secura da boca, obstipação intestinal, confusão mental e alucinações.
Anticolinérgicos
São substâncias que inibem a ação da acetilcolina. Foram os primeiros medicamentos utilizados no tratamento da doença de Parkinson. Drogas anticolinérgicas atuam como antiparkinsonianas ao restabelecer o equilíbrio entre acetilcolina e dopamina que ocorre na doença de Parkinson. Têm ação apenas moderada e agem principalmente contra o tremor. Nem sempre são drogas bem toleradas, principalmente em pacientes idosos. Entretanto, pode ser uma boa opção em pacientes jovens, nos quais se deseja adiar a introdução da levodopa e quando o tremor é o sintoma predominante.
As drogas disponíveis em nosso meio, o biperideno e a trihexifenidila são equivalentes e podem ser toleradas de modo diverso em cada paciente.
Os efeitos colaterais podem ser periféricos e centrais. Os periféricos incluem boca seca, borramento visual, obstipação intestinal e dificuldade para iniciar a micção. Os efeitos centrais são mais freqüentes nos idosos e incluem: sonolência, perda de memória, confusão e alucinações.
Parkinson Secundário
São condições em que uma causa específica pode ser identificada. As principais causas são:
Parkinsonismo Medicamentoso
Uma forma reversível de parkinsonismo pode ser produzida pelo uso de algumas medicações usadas em psiquiatria (haloperidol, clorpromazina e outras), contra vômitos (metoclopramida) e contra vertigens (flunarizina), entre outras. A retirada ou a redução da dosagem levam à melhora dos sintomas. Entretanto, o desaparecimento completo dos sintomas pode levar muitos meses para ocorrer.
Parkinsonisco Arteriosclerótico
É mais comum em pacientes hipertensos ou naqueles que apresentam outros fatores de risco para doença vascular. Resulta da oclusão de pequenos vasos cerebrais profundos que irrigam os núcleos da base. Com o tempo, múltiplos pequenos focos de isquemia nessa região produzem parkinsonismo. Como na maioria das vezes os vasos afetados não se restringem a essa região, é comum o aparecimento de outras manifestações neurológicas como fraqueza muscular e demência. O tremor é raro nessa forma de parkinsonismo e muitas vezes só os membros inferiores estão acometidos. Medicamentos antiparkinsonianos não são muito eficazes nessa forma de parkinsonismo.
Parkinsonisco Tóxico
Algumas substâncias tóxicas – como o monóxido de carbono e o manganês – podem produzir parkinsonismo. No início da década de 1980, uma substância contida em um tóxico semelhante à heroína foi responsável por inúmeros casos de parkinsonismo em pacientes usuários dessas drogas. Essa substância foi identificada como MPTP (1-metil-4-fenil- 1,2,3,6- tetrahidropiridina). O parkinsonismo produzido pelo MPTP é irreversível e muito semelhante à doença de Parkinson. A descoberta do MPTP tornou possível a obtenção de modelos experimentais de grande utilidade para a compreensão das causas que levam à doença de Parkinson.
Parkinsonisco Pós-encefalítico
No início da década de 1920, uma epidemia de encefalite viral, denominada encefalite letárgica acometeu milhões de pessoas em todo o mundo até desaparecer antes do fim daquela década. Cerca de 1/3 dos pacientes morreram na fase aguda. Muitos dos sobreviventes desenvolveram, depois de meses a anos, sintomas de parkinsonismo. O parkinsonismo pós-encefalítico era semelhante à doença de Parkinson mas diferia desta por originar menos tremor e mais rigidez e acinesia, além de produzir movimentos involuntários na cabeça e olhos, conhecidos como “crises oculógiras”. Na época da Segunda Guerra Mundial, cerca da metade de todos os pacientes com parkinsonismo haviam contraído a encefalite letárgica anos antes. Depois daquela epidemia, novos casos de parkinsonismo pós-encefalítico praticamente desapareceram em gerações nascidas posteriormente àquela época. Nos dias de hoje, encefalites produzidas por outros vírus podem, esporadicamente, causar parkinsonismo.
Atrofia de múltiplos sistemas
Como o próprio nome indica, nessa patologia várias partes do sistema nervoso podem estar afetadas. Essas áreas podem ser comprometidas em várias combinações. Disso resulta certa variabilidade clínica entre os pacientes. Os sintomas mais comuns incluem: lentidão de movimentos, rigidez muscular, falta de coordenação motora, dificuldade para caminhar, perda do equilíbrio, hipotensão ortostática (queda da pressão arterial na posição em pé), dificuldades no controle da urina e disfunção sexual masculina.
CLASSIFICAÇÃO
Dependendo do sintoma predominante, a atrofia de múltiplos sistemas costuma ser dividida em:
Degeneração Estriatonigral
Manifesta-se por parkinsonismo, alteração precoce da marcha e postura e estridor laríngeo. O tremor não é muito evidente e os sintomas predominantes são a rigidez e a acinesia. O diagnóstico de certeza só pode ser feito por exame anátomo-patológico após a morte.
Atrofia Olivo-ponto-cerebelar
Além de parkinsonismo, ocorrem alterações do equilíbrio, marcha e incoordenação motora (ataxia) em virtude da degeneração de conexões do cerebelo. Não costuma haver rigidez muscular e o tremor predominante pode ser do tipo postural (tremor que ocorre com os braços estendidos para a frente) e não de repouso.
Síndrome de Shy-Drager
Nessa forma, predominam sintomas de falência do sistema nervoso autônomo. As principais manifestações além do parkinsonismo são: hipotensão postural (que pode resultar em tonturas e até perda de consciência ao levantar-se), problemas do trânsito intestinal, distúrbios urinários e impotência sexual.
Evolução Clínica
No início da doença, os sintomas se parecem com os da doença de Parkinson, principalmente quando predominam os sinais de parkinsonismo. À medida que o processo se desenvolve, o aparecimento dos outros sinais característicos aponta para o diagnóstico correto. Quando ocorrem alterações da marcha, equilíbrio e deglutição ou variações acentuadas da pressão arterial logo nos primeiros meses ou anos de doença deve-se cogitar esse diagnóstico.
Tratamento
O tratamento dos pacientes com essa condição é semelhante ao da doença de Parkinson mas a resposta à levodopa não é tão favorável principalmente à medida que a doença progride. As quedas de pressão podem ser tratadas eficazmente com medicações específicas como a fludrocortisona e a midodrina. A obstipação intestinal pode ser combatida com dieta rica em fibras e com laxantes. Problemas com a deglutição podem requerer acompanhamento fonoaudiológico mas, em condições especiais, pode ser necessária a gastrostomia, que é a colocação de um tubo diretamente no estômago para viabilizar a ingestão de alimentos. Exercícios físicos e fisioterapia são também recomendados.
Sites adicionais
– Multiple system atrophy – artigo
– National Dysaoutonomia Research Foundation
– NINDS Multiple System Atrophy Information Page
– NINDS Multiple System Atrophy with Orthostatic Hypotension
O que é a Paralisia Supranuclear Progressiva
A PSP é uma condição que compromete várias funções relacionadas ao cérebro: controle do equilibrio e da marcha; controle dos movimentos oculares; articulação da fala e deglutição; e certas funções intelectuais. O sintoma mais característico da doença é a dificuldade para olhar para baixo que alguns pacientes descrevem como embaçamento visual. Os pacientes freqüentemente apresentam alterações do humor e do comportamento incluindo depressão, apatia e uma forma específica de demência. Foi descrita pela primeira vez em 1964, em artigo que diferenciava essa então recém-identificada condição da doença de Parkinson. É também conhecida como doença de Steele-Richardson-Olszewksi em referência aos autores que a descreveram.
Segundo estimativas baseadas na literatura internacional, a ocorrência da PSP é bem mais rara do que a doença de Parkinson. Sua prevalência é estimada em cerca de 8 casos por 100000 habitantes. Considerando-se que a prevalência de doença de Parkinson é de cerca de 150-200 por 100000 habitantes, a PSP é cerca de 25 menos freqüente. Ocorre geralmente após os 60 anos de idade e homens são afetados mais freqüentemente que mulheres. É prevalente em todas as raças e localizações geográficas.
Sintomas
O primeiro sintoma da PSP consiste em perda do equilíbrio e quedas durante o caminhar. As quedas podem ser descritas pelo paciente como ataques de tonturas ou vertigens. Outros sintomas comuns são alterações da personalidade como perda de interesse em atividades que antes proporcionavam prazer, irritabilidade, esquecimento e sinais de comprometimento do lobo frontal (dificuldade em alternar movimentos em seqüência, perda de inibição motora, apatia, riso ou choro sem razão aparente, surtos de raiva). À medida que a doença progride, muitos pacientes queixam-se de visão embaçada e dificuldade para controlar movimentos com os olhos. A dificuldade mais caracteristica é a paralisia para baixo mas outros movimentos oculares podem estar também acometidos, como os movimentos das pálpebras (fechamento involuntário das pálpebras, dificuldade de abertura, diminuição da freqüência dos piscamentos, olhos muito abertos, olhar “assustado” ou “preocupado”). Familiares relatam que o paciente tem dificuldade em manter contato ocular durante a conversação e têm a impressão errônea de apatia e desinteresse. A fala torna-se arrastada e pouco articulada e ocorre dificuldade para engolir alimentos, principalmente líquidos.
Queixas iniciais de PSP são vagas e o diagnóstico nas fases iniciais é sempre difícil. As queixas principais podem ser classificadas nas seguintes categorias: sintomas de falta de equilíbrio, com quedas freqüentes e sem explicação; queixas visuais, como borramento da visão, dificuldade em olhar para cima ou para baixo, visão dupla, sensibilidade aumentada à luz.; voz arrastada e pouco articulada; alterações do comportamento e da personalidade, esquecimento, lentidão de raciocínio. Em virtude da dificuldade em olhar para baixo, descer escadas torna-se tarefa impossível com o tempo Nos primeiros meses da doença, pode ser confundida com a doença de Parkinson (se predominarem os sintomas motores) ou com depressão ou mesmo com a doença de Alzheimer (se predominarem os sintomas mentais). Alterações da marcha e do equilíbrio desde o início do quadro e as alterações oculares descritas acima são fundamentais para o diagnóstico.
Diferenças e semelhanças com a doença de Parkinson
Tanto a PSP como a doença de Parkinson apresentam vários sintomas em comum: rigidez muscular, lentidão de movimentos e início geralmente após a sexta década de vida. Entretanto, há várias diferenças entre as duas condições: o tremor, comum na doença de Parkinson, praticamente não ocorre na PSP; alterações da marcha, do equilíbrio e da deglutição, assim como alterações mentais, embora possam ocorrer nas fases mais adiantadas da doença de Parkinson, aparecem precocemente na PSP; a postura é mais ereta na PSP, podendo inclusive haver extensão e posicionamento da cabeça para trás, ao contrário do que ocorre na doença de Parkinson, em que ocorre flexão e tendência da cabeça e tronco para frente. A resposta à levodopa é variável e apenas discreta nos pacientes com PSP, ao contrário do que ocorre na doença de Parkinson, em que a resposta é sempre muito boa.
As possíveis causas
Sabe-se que os sintomas da PSP são causados pela degeneração gradual de células de uma parte do cérebro denominada tronco cerebral. Uma dessas áreas, a substância negra é também afetada na doença de Parkinson e a lesão dessa estrutura resulta nos sintomas motores que a PSP e a doença de Parkinson têm em comum. Entretanto, na PSP outras partes do cérebro são também acometidas e o resultado é uma maior diversidade de sintomas. Não se sabe o motivo pelo qual as células degeneram. Não é uma doença transmissível e não costuma haver fatores genéticos envolvidos. Nos últimos anos, tem havido grande interesse em relação aos fatores associados com a degeneração das células nervosas na PSP. Um dos fatores é uma proteína chamada “tau”, que é importante no transporte de substâncias químicas através da célula. A proteína tau é produzida em várias formas, chamadas isoformas. Na PSP, ocorre o acúmulo de determinadas isoformas em algumas células nervosas que podem predispor à degeneração das mesmas. A determinação dos mecanismos pelos quais a proteína tau acumula de maneira anormal em certas células poderá, no futuro, levar ao desenvolvimento de métodos para interromper ou retardar a evolução da doença.
Tratamento
Os sintomas motores da PSP podem responder de forma variável à levodopa ou a outras medicações antiparkinsonianas. Entretanto, essa resposta é usualmente transitória e não se mantém com o tempo. Sintomas como distúrbios visuais e dificuldade na coordenação dos movimentos oculares não melhoram com essas drogas. Medicações antidepressivas como os inibidores da recaptação da serotonina (fluoxetina, sertralina) ou tricíclicos (imipramina, amitriptilina) podem ser benéficas em alguns pacientes. Tratamentos não medicamentosos como fisioterapia e fonoaudiologia podem ajudar os pacientes a manterem-se fisicamente ativos e a melhorar a deglutição e a comunicação. Em casos mais avançados, quando a dificuldade em deglutir é muito grande, pode haver necessidade de um pequeno procedimento cirúrgico chamado gastrostomia que consiste na introdução de um tubo diretamente na cavidade do estômago para possibilitar a alimentação e evitar o risco de engasgamento.
Sites adicionais
– The Society for Progressive Supranuclear Palsy
– NINDS Progressive Supranuclear Palsy Information Page
– Progressive Supranuclear Palsy Fact Sheet
– PSP Europe Association
– PSP – Health A to Z
Degeneração Corticobasal
A degeneração corticobasal é uma afecção degenerativa do sistema nervoso central de ocorrência rara e que aparece geralmente após os 60 anos. Apresenta-se com sinais de parkinsonismo associados a sinais de comprometimento do córtex cerebral (envolvido com as chamadas funções nervosas superiores, tais como a linguagem, orientação, percepção, etc).
Assemelha-se à doença de Parkinson por seu início assimétrico (em um dos lados do corpo) mas difere desta pela presença, já nas fases iniciais, de comprometimento do córtex e pela ausência de resposta à levodopa. A degeneração corticobasal tem pontos em comum com a paralisia supranuclear progressiva. Porém, enquanto que na primeira predominam sintomas corticais, na segunda são mais comuns os sinais oftalmológicos (dificuldade em olhar para baixo). As duas doenças têm também em comum alterações patológicas que consistem no acúmulo de uma proteína chamada tau. Essa proteína é normalmente encontrada em neurônios mas, quando há um defeito no gene da tau, ocorre acúmulo de uma forma anormal da proteína. Acredita-se que esse acúmulo esteja envolvido na degeneração dos neurônios nessa e em outras doenças, tais como a doença de Alzheimer, Pick, demência frontotemporal e paralisia supranuclear progressiva. Muitas vezes, essas condições são coletivamente chamadas de taupatias.
Os sintomas iniciais compreendem incoordenação ou lentidão em um dos membros superiores. Mais tarde, aparecem abalos musculares bruscos (mioclonias), contrações involuntárias mais lentas (distonia), dificuldade para caminhar, dificuldade de linguagem (disfasia) e de articulação da fala (disartria). Um sinal muito característico, mas não obrigatório, é o fenômeno da mão alienígena que consiste na perda da percepção de que aquele membro lhe pertence e perda do controle e da coordenação nesse membro, que parece mover-se ou levitar, independentemente da vontade do paciente. A doença evolui de forma mais rápida que na doença de Parkinson e nas fases mais adiantadas pode haver grande dificuldade para comunicar-se e para deglutir. Em determinadas fases, pode ser confundida com outras formas de Parkinsonismo Secundário. O diagnóstico clínico é mais fortemente sugerido quando há sinais evidentes de comprometimento das funções frontais e parietais (dificuldade com linguagem, gesticulação e manipulação de objetos e o fenômeno da mão alienígena).
Não se conhece a causa da degeneração corticobasal. A resposta à levodopa é insatisfatória mas o tratamento não farmacológico que inclui fisioterapia e fonoaudiologia pode ser benéfico. O tratamento médico deve levar em conta a prevenção de complicações decorrentes da imobilidade e da dificuldade à deglutição.
Demência de corpos de Lewy
A demência com corpos de Lewy (também chamada doença difusa com corpos de Lewy) é uma afecção neurodegenerativa caracterizada por declínio intelectual, alucinações visuais, flutuações do nível de atenção e parkinsonismo. É considerada a segunda forma mais freqüente de demência depois da doença de Alzheimer.
Nessa condição, o comprometimento intelectual oscila em gravidade. Da mesma forma, o grau de alerta e de atenção podem variar bastante em dias diferentes. Sinais parkinsonianos, principalmente rigidez, bradicinesia e alterações do equilíbrio, podem aparecer antes ou depois dos sintomas mentais. Alucinações visuais estão presentes em quase todos os pacientes, são detalhadas e parecem “reais”, geralmente na forma de pessoas ou animais e ocorrem principalmente à noite. Uma característica desses pacientes é a sensibilidade exagerada aos neurolépticos (medicamentos normalmente usados para tratar alucinações e agitação) que devem, portanto, ser evitados.
O início da doença pode ocorrer de várias formas: alguns iniciam com sintomas de parkinsonismo e são confundidos com doença de Parkinson até que outros sintomas se desenvolvam. Outros iniciam com demência e podem ser confundidos com a doença de Alzheimer. Nesses casos, o aparecimento dos outros sintomas e a característica flutuação do quadro clínico apontam para o diagnóstico correto. A evolução costuma ser mais rápida do que na doença de Parkinson.
Não se conhece a causa da demência com corpos de Lewy. As alterações encontradas no cérebro de pacientes são semelhantes às da doença de Parkinson mas, enquanto que nesta as lesões restringem-se a uma pequena parte do cérebro (substância negra), na demência com corpos de Lewy essa lesões são difusas e envolvem não só a substância negra mas também extensas áreas do córtex cerebral.
O tratamento dessa forma de demência pode representar um desafio. Nos casos em que a medicação neuroléptica seja indispensável, deve-se usar um neuroléptico atípico. Medicações que aumentam os níveis de acetilcolina utilizados na doença de Alzheimer podem reduzir as alucinações e melhorar o desempenho intelectual. A medicação eventualmente necessária para tratar o parkinsonismo pode exacerbar as alucinações e deve ser utilizada com cautela.
Site relacionado
http://www.lewybodydementia.org
O que é a doença de Parkinson?
A doença de Parkinson é uma afecção neurodegenerativa que se manifesta clinicamente através dos seguintes sintomas: tremor de repouso, rigidez muscular, lentidão de movimentos e alterações da marcha e do equilíbrio. A doença desenvolve-se quando neurônios de certa área do cérebro denominada substância negra morrem ou tornam-se não funcionantes. Esses neurônios produzem uma substância chamada dopamina, que é um importante mensageiro químico, ou neurotransmissor. Costuma aparecer depois dos 60 anos mas 10% dos pacientes têm menos de 50 anos e 5% têm menos de 40.
A doença de Parkinson é hereditária?
Na grande maioria dos casos a doença de Parkinson não é hereditária, isto é, não é transmitida de uma geração a outra através de determinado gene. Entretanto, pessoas que tenham algum parente próximo afetado apresentam probabilidade um pouco maior de desenvolverem a doença. Não se sabe ao certo a razão para que isso ocorra mas admite-se que características genéticas possam aumentar a suscetibilidade à doença. Por outro lado, em algumas famílias a doença pode ser hereditária e alguns genes responsáveis (como o gene da alfa-sinucleina) já foram identificados.
Qual é a causa da doença de Parkinson?
O motivo pelo qual neurônios da substância negra degeneram e morrem ainda não foi esclarecido. Os cientistas costumam considerar duas hipóteses principais: a hipótese ambiental e a hipótese genética e é provável que ambos os fatores sejam determinantes para o desenvolvimento da doença. As pesquisas para se conhecer os mecanismos celulares envolvidos no processo de neurodegeneração têm avançado bastante nos últimos anos.
Qual a diferença entre doença de Parkinson e Parkinsionismo?
Doença de Parkinson e parkinsonismo não são sinônimos. Parkinsonismo é um termo genérico que designa uma série de doenças com causas diferentes e que têm em comum a presença de sintomas parkinsonianos (ou seja, aqueles sintomas encontrados na doença de Parkinson). A doença de Parkinson é uma das muitas formas de parkinsonismo e também a mais freqüente.
Corresponde a cerca de 75% de todas as formas de parkinsonismo. Como não se conhece a causa da doença de Parkinson, ela é também chamada de parkinsonismo primário. Depois da doença de Parkinson, as formas mais freqüentes de parkinsonismo são: parkinsonismo secundário, parkinsonismo atípico e parkinsonismo associado a outras doenças.
Porque certos medicamentos podem causar sintomas de parkinsonismo?
Algumas substâncias possuem a capacidade de bloquear a ação da dopamina. Em certas situações, mesmo pessoas normais quando expostas a essas substâncias em dosas altas e por tempo prolongado podem manifestar sintomas de parkinsonismo. Essa é uma forma de parkinsonismo secundário denominada parkinsonismo medicamentoso. A retirada da medicação responsável resulta no desaparecimento dos sintomas mas isso pode levar semanas a meses para ocorrer. Esses medicamentos devem ser utilizados com cautela e nunca devem ser utilizados por quem tem a doença de Parkinson pois a condição tende a se agravar (clique para ver a relação desses medicamentos).
Quais os tipos de tratamento atualmente disponíveis
As várias formas de tratamento são utilizadas visando a melhora dos sintomas. Na maior parte dos casos, o tratamento farmacológico (que utiliza medicamentos) associado ao tratamento não farmacológico (fisioterapia, fonoaudiologia, terapia ocupacional) costumam ser suficientes para melhorar consideravelmente a qualidade de vida dos pacientes. Em algumas situações especiais, o tratamento cirúrgico pode ser empregado.
Quais os medicamentos mais utilizados?
A escolha dos medicamentos ou da combinação de medicamentos vai depender de vários fatores que incluem: idade do paciente, tempo de doença, estágio da doença, sintomas predominante, tolerância individual, entre outros.
As seguintes classes de medicamentos são utilizadas:
– Levodopa (associada a inibidor da descarboxilase)
– Agonistas
– Bromocriptina
– Pergolida
– Lisurida
– Pramipexol
– Ropinirol
– Piribedil
– Inibidores da MAO-B
– Selegilina
– Inibidores da COMT
– Tolcapone
– Entacapone
– Amantadina
– Anticolinérgicos
– Biperideno
– Trihexifenidil
Quais são os tipos de cirurgia atualmente empregados?
Existem dois tipos de procedimentos cirurgicos: cirurgia ablativa e estimulação cerebral profunda. Nos dois casos, a parte do cérebro que vai ser operada depende dos sintomas predominantes mas atualmente os alvos preferenciais são o globo pálido e o núcleo subtalâmico. A estimulação cerebral profunda é realizada através da introdução de um eletrodo no cérebro. Esse eletrodo fornece uma corrente elétrica contínua que melhora os sintomas da doença e reduz os efeitos colaterais da medicação (principalmente as discinesias). Pode melhorar a rigidez, o tremor e a velocidade dos movimentos. Esse tipo de cirurgia representa um grande avanço no tratamento cirúrgico mas seu custo ainda é muito alto e sua realização ainda é pouco difundida em nosso meio.
Quem poderia se beneficiar da cirurgia
O paciente ideal é aquele que durante vários anos apresentou boa resposta à medicação mas que passou a desenvolver complicações decorrentes do tratamento tais como o fenomeno on-off e as discinesias (movimentos involuntários anormais) e que não podem ser controlados clinicamente. Pacientes com outras formas de parkinsonismo ou que tenham alterações cognitivas importantes (demência) não devem ser operados.
O que são transplantes de células?
As técnicas de transplante de células têm como objetivo introduzir um grupo de células em determinadas partes do cérebro. Se essas células puderem multiplicar-se, outras células que desapareceram no curso de um processo degenerativo poderiam, teoricamente, ser substituídas. Tentativas de substituir células dopaminérgicas na doença de Parkinson têm sido feitas com resultados variáveis. Pacientes mais jovens parecem beneficiar-se mais do que os mais velhos mas mesmo assim as novas conexões formadas não são necessariamente parecidas com as originais e os resultados ainda são insatisfatórios.
Sono e doença de Parkinson
O sono é uma função vital do organismo humano, pois ele permite que o corpo, especialmente o cérebro, se recarregue e seja capaz de desempenhar atividades que exijam:
– Atenção
– Percepção
– Memória
– Pensamento
– Produtividade
– Desempenho
– Criatividade
O sono é excepcionalmente importante para indivíduos com Doença de Parkinson (DP), pois sem a quantidade e qualidade adequadas de sono, pacientes com DP se tornam mais vulneráveis à piora de sintomas, doenças em geral e complicações do ponto de vista mental e cognitivo. Infelizmente, distúrbios do sono são comuns em pacientes com DP e podem ser difíceis de resolver. Pacientes e acompanhante freqüentemente relatam os seguintes problemas:
– Incapacidade de iniciar o sono
– Incapacidade de manter o sono
– Incapacidade de se virar na cama e/ou ajeitar os lençóis
– Sonhos vívidos e/ou alucinações à noite
– Atuação nos sonhos e/ou gritos durante o sono
– Movimentos bruscos com as pernas durante o sono
– Desconforto ou dor nas pernas antes de dormir
– Sono não reparador
– Sonolência diurna excessiva
Nesta revisão nós daremos uma abordagem baseada em sintomas que ajudará os leitores a adquirir um melhor entendimento das alterações de sono freqüentemente vivenciadas por pacientes com DP, divididas em quatro grandes categorias:
– Insônia
– Sonolência diurna excessiva
– Atividade motora excessiva durante a noite
– Alucinações noturnas/ distúrbios de comportamento
Insônia
Se você responder “sim” para algumas destas perguntas, você deveria ler este tópico para ter um melhor entendimento das possíveis causas de insônia:
1. Você tem dificuldade para iniciar e manter o sono?
2. Você acorda repetidamente durante a noite e tem problemas para voltar a dormir?
Distúrbios do Sono: os seguintes distúrbios do sono podem causar insônia em pacientes com DP:síndrome das pernas inquietas, movimentos periódicos dos membros durante o sono, insônia psicofisiológica, síndromes de fases do sono, síndrome da apnéia do sono central e raramentesíndrome de apnéia obstrutiva do sono.
Medicações: as seguintes medicações podem causar insônia: amantadina, selegilina, medicações estimulantes, pramipexol, e raramente levodopa/carbidopa. Os inibidores da colinesterase como donepezil, rivastigmina e galantamina, usados no tratamento de problemas de memória e alucinações em pacientes com DP, também podem causar insônia. Antidepressivos como fluoxetina, bupropiona e venlafaxina podem ocasionalmente causar insônia.
Depressão: depressão e ansiedade são causas comuns de insônia.
Outros: Devido à mobilidade reduzida na cama, pacientes com DP podem se sentir desconfortáveis.
Alucinações noturnas / distúrbios de comportamento
Se você responder “sim” para algumas destas perguntas, você deveria ler este tópico para ter um melhor entendimento das possíveis causas de alucinações noturnas:
1. Você vê objetos, animais ou pessoas dentro ou fora de casa que outros não vêem?
2. O seu cônjuge ou familiar percebe que você fica irritado ou agitado ao entardecer ou à noite?
Distúrbios do Sono: em DP, os sonhos ou pesadelos vívidos do distúrbio comportamental do sono REM (DCR) pode ser mal-interpretado como alucinações. Sonhos vívidos ocorrem durante o sono e alucinações ocorrem quando despertos. Atividade violenta dos braços e pernas do DCR também pode ser interpretada como agitação.
Medicações: muitas medicações podem causar a alucinações ou agitação, dentre elas levodopa/carbidopa, agonistas dopaminérgicos, amantadina, selegilina, trihexifenidil, antidepressivos tricíclicos como a amitriptilina, benzodiazepínicos como o clonazepam, e inibidores da colinesterase, como a rivastigmina.
Depressão: casos graves, como os de depressão psicótica, podem cursar com alucinações e distúrbios de comportamento.
Outros: várias outras situações devem ser consideradas nestes pacientes, especialmente quadros infecciosos (infecção do trato urinário, pneumonia) ou dor. Declínio cognitivo também é causa comum de alucinações ou de alterações comportamentais, ocorrendo especialmente ao entardecer ou durante a noite.
Sonolência diurna excessiva
Se você responder “sim” para algumas destas perguntas, você deveria ler este tópico para ter um melhor entendimento das possíveis causas da sonolência diurna excessiva:
1. Você se sente cansado ao acordar pela manhã?
2. Você tem dificuldades em se manter acordado durante o dia em atividades como ler, passear de carro, ficar sentado em um local calmo ou enquanto assiste televisão?
3. Pessoas que te conhecem bem te consideram sonolento?
Distúrbios do Sono: os seguintes distúrbios do sono podem causar SDE em DP: apnéia obstrutiva do sono, síndrome das pernas inquietas, movimentos periódicos dos membros durante o sono, condições tipo narcolepsia e síndromes das fases do sono.
Medicações: levodopa/carbidopa, agonistas dopaminérgicos como o pramipexol ou o ropinirol. Medicações utilizadas para tratar de outras condições associadas, como antidepressivos (trazodona e a mirtazapina), benzodiazepínicos (clonazepam ou lorazepam) e antipsicóticos (quetiapina ou clozapina).
Depressão: SDE pode ser sintoma de depressão. Alguns antidepressivos (fluoxetina, bupropiona e venlafaxina) podem ter propriedades estimulantes e, portanto, podem auxiliar se a SDE for uma manifestação da depressão.
Movimentos excessivos durante o sono
Se você responder “sim” para algumas destas perguntas, você deveria ler este tópico para ter um melhor entendimento das possíveis causas dos movimentos excessivos durante o sono:
1. Você ou o seu parceiro (a) percebem que as suas pernas espontaneamente se movem de forma brusca durante a noite?
2. Você freqüentemente tem pesadelos com temas de perseguição ou ataque?
3. Já te falaram que você atua durante o sonho, com gritos, socos ou chutes?
4. Você ou o sue parceiro (a) já se machucaram enquanto você “atua durante os sonhos”?
Distúrbios do Sono: distúrbios primários do sono que têm características de movimentos excessivos são: apnéia obstrutiva do sono (a atividade está relacionada aos roncos e engasgos freqüentes e rolagem na cama), movimentos periódicos dos membros durante o sono (MPMS) edistúrbio comportamental do sono REM (DCR).
Medicações: as medicações anti-parkinsonianas são geralmente efetivas no tratamento de MPMS e podem tanto melhorar quanto piorar o DCR. Antidepressivos como a mirtazapina e a venlafaxina podem causar ou piora DCR.
Depressão: raramente causa ou contribui para a ocorrência de atividade motora excessiva à noite.
CONCLUSÃO
O sono exerce um papel fundamental na manutenção da saúde mental e no bom desempenho físico. É especialmente importante para pacientes com DP que necessitam de um maior esforço energético para realizar suas atividades diárias. Distúrbios do sono podem estar diretamente relacionados à DP e aos transtornos da saúde mental. É importante que toda mudança no sono seja trazida ao conhecimento do seu médico para uma avaliação adequada e possível tratamento
Agende Sua Consulta
Agende Pelo WhatsApp
Basta Clicar Aqui para Agendar
Pelo Telefone 11 2532-1649
Clique Aqui para Agendar Agora
Clínica Osaka Especializada em Dor e Coluna
Métodos de tratamentos avanados que contribuem para recuperação mais rápida atravém de procedimentos minimamente invasivos.
Horário de Atendimento
de Segunda a Sexta-Feira das 9:00 às 18:00
Sábados das 9:00 às 12:00hs
Estamos Aqui
Rua Dona adma Jafet 50 Conjunto 101 - Cerquira César
Phone:+55 11 2532 1649
Email: consultorio.osaka@gmail.com

 Agendar Cosulta
Agendar Cosulta